
遗传与产前诊断中心可对常染色体显性多囊肾和常染色体隐性多囊肾进行准确基因诊断,特别是可以对PKD1基因假基因区域进行基因突变筛查,已为200多个家庭进行了基因诊断、症状前基因诊断和产前诊断。
1. 显性遗传性多囊肾
常染色体显性遗传多囊肾病是慢性肾脏病的重要诱因之一,发病率为1/400-1/1000,由于其发病年龄多在40~60岁,故既往又称之为“成人型多囊肾病”。全球约1200万患者深受这一疾病的影响。约50%患者会发展到终末期肾功能衰竭(ESRD),需要进行异源肾脏移植或者终身血液透析治疗。我国约有150万此疾病患者,每年都有数以万计的患者苦苦等待无偿捐献的肾源或者通过无休止的透析维持生命。ADPKD不仅给患者造成严重的身体和精神上的折磨,同时给患者家庭带来沉重的经济负担。
与ADPKD致病相关的基因为PKD1和PKD2基因,其中85%的ADPKD患者是由PKD1基因突变所导致的,因此被称为常染色体显性多囊肾病1型;15%的ADPKD患者是由PKD2基因导致的,因此被称为是常染色体显性多囊肾病2型,约95%的ADPKD患者具有家族史,约5%患者是由新发突变引起。PKD1基因由46个外显子组成,编码序列有12,912bp;PKD2基因由15个外显子组成,编码序列为2,907bp。值得注意的是PKD1基因组区域复杂,1-33号外显子区域有6个假基因(PKD1P1-P6),给基因检测带来了困难。
2. 临床表现
该病的主要临床特征是双侧肾脏分布有多个充满液体的囊肿,挤压并影响周围正常组织,囊肿的体积和数目会随着年龄的增长而增加。除此之外,常染色体显性多囊肾病患者的并发的其他器官的疾病包括肝脏、胰腺、精囊和蛛网膜的囊肿,颅内动脉瘤,主动脉根部扩张,胸主动脉夹层在内的血管畸形、心脏二尖瓣脱垂、腹壁疝气等。
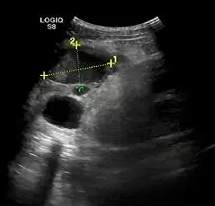
超声提示:肾脏囊肿
3. 诊断
在常染色体显性多囊肾病患者中,目前多囊肾诊断超声或CT的诊断参考标准为:15-39岁,单侧或双侧存在至少3个肾囊肿;40-59岁,每个肾脏中存在至少2个肾囊肿;≥60岁的个体中,每个肾脏需要有4个或更多囊肾存在。
近些年来,高通量测序被应用于临床多囊肾的基因诊断中。对于成人型多囊肾患者明确的PKD1或PKD2基因诊断,对于指导多囊肾患者的治疗、预后以及对于具有生育需求的人群进行PKD1/PKD2基因的产前诊断或植入前基因诊断具有重要的意义。相关研究表明,携带不同致病基因的多囊肾患者进入ESRD的时间是不同的,PKD1突变型的多囊肾患者进入ESRD的中位数年龄为58岁,PKD2基因突变型多囊肾患者进入ESRD的中位数年龄为79岁。PKD1基因的突变类型影响常染色体显性多囊肾的疾病进程与预后,携带PKD1基因截短型突变(即移码/无义/剪切区突变和大片段重组)的多囊肾患者是非截短型患者发展为ESRD的概率的2.74倍,且携带截短型PKD1突变的男性患者比女性患者临床症状会更严重。
基因诊断:对于疑似多囊肾患者,进行PKD1、PKD2基因高通量测序(NGS),然后对检测结果进行Sanger测序的验证。对于PKD1基因区域的1-33外显子区域的错义/无义突变或小片段的插入/缺失的突变分析采用Long-Range PCR进行,用以明确PKD1的真基因区域和假基因区域;对于PKD1基因的单个或多个外显子缺失的验证是通过多重连接探针扩增技术(multiplex ligation-dependent probe amplification, MLPA)或者real-time qPCR技术来进行验证。
附:郑大一附院成人型多囊肾基因诊断流程
1. 临床超声或CT提示肾脏多囊性改变
2. 患者及父母采集外周血2ml
3. PKD1/PKD2基因诊断(4-6周时间)
4. 诊断后遗传咨询
5. 家系其他可疑患者基因诊断以及产前诊断
就诊地址:郑州大学第一附属医院河医院区门诊2楼遗传与产前诊断中心
郑州大学第一附属医院郑东院区三号楼6楼遗传与产前诊断中心
门诊时间:周一至周日,河医院区(产科四诊室),
郑东院区(门诊北区1楼产科15诊室)
门诊名称:遗传与产前诊断门诊
联系电话:0371-66913236,15037133988